人工関節とは
人工関節手術は、変形性関節症や関節リウマチ、あるいは外傷によって傷んで変形した関節の表面を取り除き、人工の関節に置き換えて関節の痛みを軽減する手術です。肩、肘、手指、股、膝、足と様々な関節に対して行われます。高齢の患者が手術の対象となることが多く、人工関節手術件数はどの関節分野においても年々増加しています。
関節機能再建への挑戦は、古くは1800年代後半よりセルロイド、銀、亜鉛、象牙、関節包膜などを使用した試みがなされていたと報告されています。その後1950年代に金属を用いた人工関節の臨床応用が本格的に始まりましたが、開発初期には短期間で人工関節が壊れてしまうこともあったようです。長年にわたる人工関節材料や手術方法に関する研究・開発によって、現在のように長期耐用可能な金属、ポリエチレン、セラミックなどで構成される人工関節手術が確立しました。
人工指関節(MP/PIP関節)置換術について
石川肇先生(新潟県立リウマチセンター 院長)
指関節は、股関節や膝関節に比べて、① 関節が小さい、② 関節周囲の軟部支持組織が複雑で繊細、③ 関節相互の運動鎖の中でバランスがとられている、といった特徴があるなど、人工関節を開発する上で困難となる点が多いため、いまだ開発途上にあります。
最初の金属製ヒンジ型人工指関節が登場したのは、1958年で、KleinとBrannonによって事例が報告されました。その後1961年になると、Flattをはじめとした、いくつかのヒンジ型人工指関節が作る者が現れました。しかし、骨吸収、沈み込み、皮質骨穿孔、指回旋、感染、異物反応、皮膚壊死、インプラントの破損といった合併症が多くみられたこともあり、次第に使われなくなっていくことになります。
1964年にはSwansonがシリコンエラストマーからなる一体型フレキシブルインプラントを作り、初めてヒトのMP関節に使用されています。インプラントは、骨切除部に挿入するスペーサでもあるため、この術式はスぺーサを入れた切除関節形成術とも呼ばれています。関節の安定性は、インプラント自体の弾性だけではなく、インプラント周囲にできる線維性組織による被包化によって獲得されるという特徴があります。その後も、この概念を引き継いだデザインと形状を変えたインプラントが使用されています。この一体型インプラントは高度な変形にも対応可能で、患者の満足度も高いという報告があります。
一方で、長期経過した例や手を酷使する例では屈曲不良、変形再発、インプラントの再発、再手術を要する例も増えてくることから、これらの問題点を克服するために、1980年以降、様々な2つ以上のコンポーネントからなる半拘束型インプラントが開発されることになりました。その中には日本で開発されたインプラントもいくつかありますが、いまだ長期成績の報告や高度変形例に対する報告が無く、現在も一体型フレキシブルインプラントが主流となっています。
人工膝関節置換術について
三浦裕正先生(愛媛大学 整形外科 教授)
人工膝関節置換術は、膝関節内の痛んだ部分を取り除き、高度に障害された関節表面を金属やポリエチレンなどの人工物で置き換えることによって、関節機能を回復させる手術です。除痛効果と関節機能の改善に優れており、術後早期から疼痛が消失して、歩行がスムーズになります。また、筋力や動作スピードの改善が認められ、生活の質が飛躍的に向上します。関節可動域も日常生活に不自由のない範囲の動きが獲得できます。また、術後15年以上の長期使用でも90%を超える安定した成功率が報告されており、国内でも手術件数は右肩上がりで増え、現在、年間9万件を超える手術が実施されています。
人工膝関節置換術の対象となるのは、変形性関節症や関節リウマチで、関節破壊や不安定性、拘縮を伴い、日常生活に障害を持った患者さんです。長期耐用性の向上によって、最近では高齢者のみでなく比較的若い世代に対しても適応が拡大しています。術後の合併症として、感染症、深部静脈血栓症、肺血栓塞栓症、骨折などが発生することがありますが、基本的に安全な手術であり、高い有効性が期待できます。是非、主治医とご相談のうえ、人工膝関節置換術の恩恵を享受してください。
人工肘関節置換術について
西野仁樹先生(東和病院 整形外科)
人工肘関節置換術(以下TER)の対象になるのは関節リウマチ(RA)、変形性肘関節症や、高齢者の上腕骨顆部粉砕骨折です。腕尺関節、腕橈関節、橈尺関節の3つの関節のうち、腕尺関節の上腕側を金属製、尺骨側をプラスチック製の部品に置き換えます。有効屈曲可動域が得られる手法で、痛みを除去するだけでなく、食事や整髪も可能になります(図1)。両部品間が、ある程度自由度を保ちながら連結した半拘束型TER(図2)と、連結がなく周囲の筋肉や靱帯に安定性を依存する非拘束型TER(図3)の2種類があります。
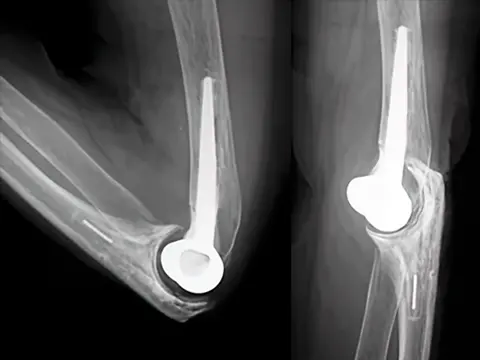
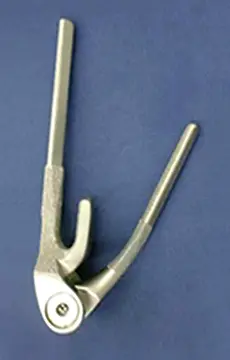

耐久性は10年で85〜90%持つといわれていますが(文献1、2)、10%には再置換の可能性があります。半拘束型では再置換の難易度が上がります。手術合併症では、一般的な感染、創治癒遅延以外に、ごく稀ですが、一過性尺骨神経麻痺、非拘束型TERでは脱臼の可能性があります。ある程度専門性を要する手術ですが、術後の日常生活動作(ADL)の改善は著明です。主治医の先生とご相談の上、治療の選択肢に加えてください。
文献
- 1)Gill DR, Morrey BF : The Coonrad/Morrey total elbow arthroplasty in patients who have rheumatoid arthritis. JBJS 89A : 1379-1386, 2000
- 2)森俊仁ほか:工藤式type-5人工肘関節の長期成績と問題点。関節外科 29 : 248-255. 2010
人工股関節置換術について
飯田寛和先生(関西医科大学 リハビリテーション学部 学部長)
人工股関節手術は、加齢などで痛んでしまった股関節に対して、金属やポリエチレン、セラミックなどで構成される人工物を用いて新しい股関節を再建し、股関節機能を回復させる手術です。この手術は股関節の痛みを劇的に軽減することが可能で、患者さんの手術に対する満足度が最も高い外科的治療の一つとされています。人工股関節手術の実用化が本格的に始まったのは1950年代といわれていますが、股関節には様々な生活動作により数百kgもの荷重がかかるとされ、開発初期には短期間で人工関節が壊れてしまうこともあったようです。しかし、人工関節材料や手術方法に関する長年の研究・開発によって、人工股関節の耐用年数は大きく向上しました。
現在では手術後20年経過しても80%以上の患者さんで入れ替え手術が不要となり、安心して手術を受けて頂けるようになりました。耐用年数と安全性の更なる向上と、様々な生活動作に対応できるような人工股関節を目指して、研究・開発が現在も進んでいます。
人工肩関節置換術について
末永直樹先生(整形外科北新病院 上肢人工関節・内視鏡センター長)
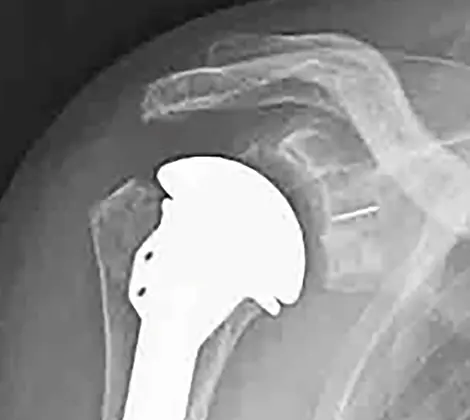
人工肩関節の歴史は19世紀後半に初めてフランス人外科医によって一時的な成功例が報告され、1950年代から本格的に開発が進みました。日本でも1970年代に成功例が報告され始め、2014年にリバース型全人工肩関節置換術(図1)が使用開始になってから爆発的に人工肩関節置換術が普及してきています。リバース型全人工肩関節置換術は痛みも少なく、リハビリテーションも短期で確実に手をあげられることから、手術の満足度が非常に高い手術として知られています。ただ、手を背中に回す、頭の後ろに回すといった動きが不十分で、手術後に化膿や外れるなどリスクが多く、長期に維持できるかは未だ分かっていないために高齢者で腱板という筋肉の機能が残ってない病気に対して主に使用されています。若年者には元の大きさより4-5mm直径の小さい人工骨頭置換術に周囲の筋腱の移行術を併用して腱板を再建しています。しかし、受け皿の肩甲骨が擦り減って痛みが残り、動きが悪くなることが稀にあります。腱板が残っていれば上腕骨のみならず受け皿となる肩甲骨にも高密度ポリエチレン製のコンポーネントを入れる全人工肩関節置換術(図2)が可能で1990年代からの機種や手術手技、リハビリテーションの進歩によって、21世紀の現在、ほぼ正常な機能回復が得られるようになっています。

人工足関節置換術について
足関節は脛骨遠位部(内くるぶしと天蓋部)と腓骨遠位部(外くるぶし)、距骨で構成され、“ほぞ”に似た骨性に安定した構造であり、変形を生じにくい関節です。しかし、外傷後、肥満、関節リウマチなどから変形性足関節症を生じると、痛みや運動制限をきたします。これに対する人工足関節置換術は、足関節の障害された関節表面を部分的に取り除き、金属やセラミック、ポリエチレンなどの人工物で置き換える手術です。
厚生労働省の報告では、本邦の人工膝関節置換術は年間約8万件、人工股関節置換術は約6万件に対し、人工足関節置換術は約400件で、足関節外科や人工関節手術を専門とする施設でのみ施行しています。術後の合併症として感染症、深部静脈血栓症、肺血栓塞栓症、人工物の緩みなどがあり、術後10年での人工物の耐久性は70~85%です。しかし、歩行時の足関節痛の軽減、関節可動域の改善とともに、日常活動性や生活の質の向上が期待できます。
長年お悩みの変形性足関節症は、主治医の先生と相談いただき、人工足関節置換術も治療法の選択肢としてご検討ください。